Las enfermeras del Centro Médico Alta Bates Summit estaban nerviosas ya en marzo cuando los pacientes con COVID-19 comenzaron a aparecer en áreas del hospital que no estaban reservadas para cuidarlos.
Los Centros para el Control y la Prevención de Enfermedades habían aconsejado a los hospitales que aislaran a los pacientes con COVID para limitar la exposición del personal y ayudar a conservar el equipo de protección personal de alto nivel que ha escaseado.
Sin embargo, los pacientes de COVID continuaron esparcidos por el hospital de Oakland, según las quejas a la División de Seguridad y Salud Ocupacional de California. Las preocupaciones incluían la unidad médica del sexto piso donde trabajaba la enfermera veterana Janine Paiste-Ponder.
Los pacientes de COVID en ese piso no se alojaban en sus habitaciones, ya sea confundidos o desinteresados por las reglas. El personal no recibió respiradores N95 de alta protección, dijo Mike Hill, enfermero de la unidad de cuidados intensivos del hospital y representante principal del hospital para la Asociación de Enfermeras de California, que presentó quejas a Cal / OSHA, el regulador estatal de seguridad en el lugar de trabajo.
“Era solo cuestión de tiempo antes de que una de las enfermeras muriera en uno de estos pisos”, dijo Hill.
Dos enfermeras enfermaron, incluida Paiste-Ponder, de 59 años, que murió a causa de las complicaciones del virus el 17 de julio.
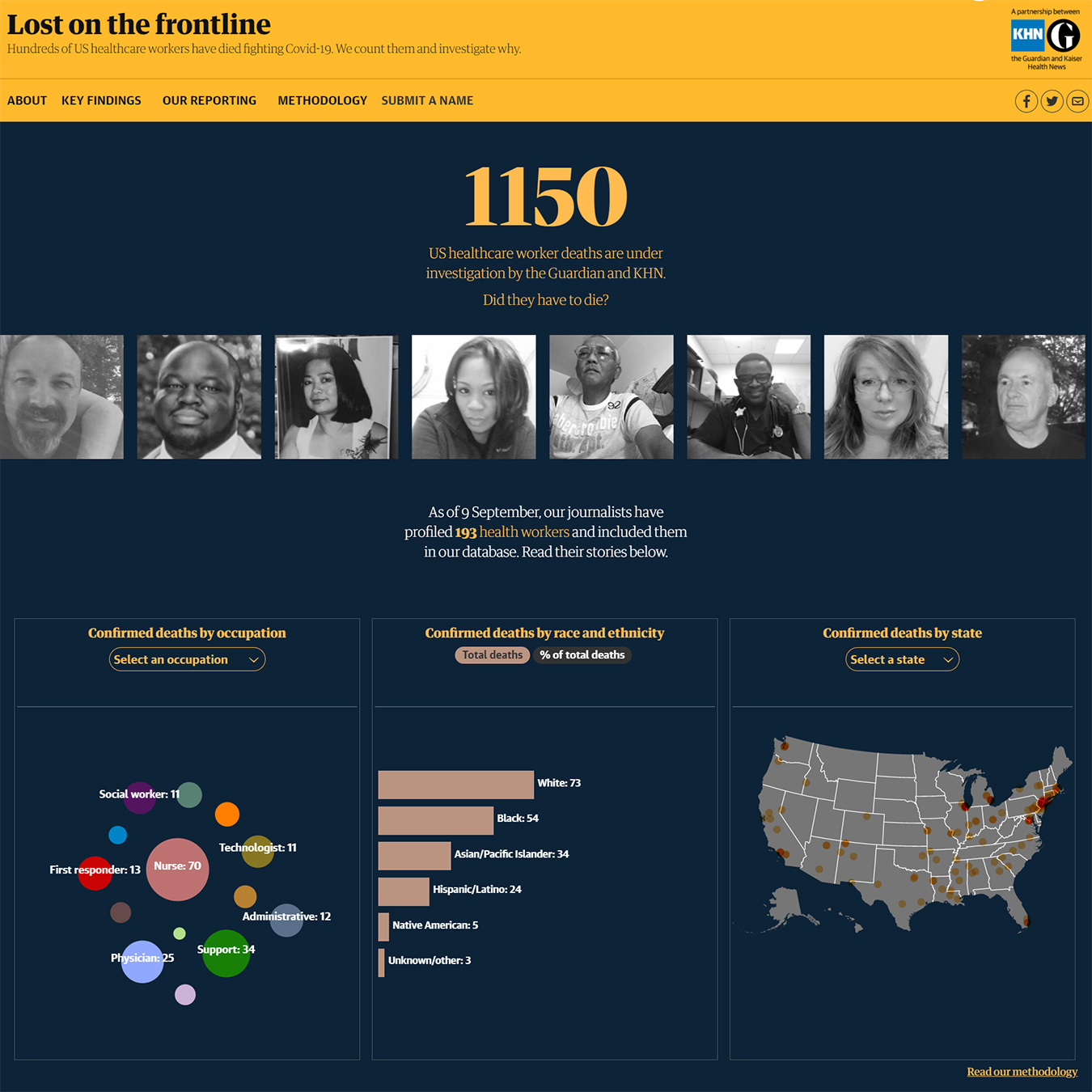
Las preocupaciones planteadas en Oakland también se han extendido por todo EE. UU., Según entrevistas, una revisión de las quejas gubernamentales sobre seguridad en el lugar de trabajo y los informes de inspección de instalaciones de salud. Una investigación de KHN descubrió que docenas de hogares de ancianos y hospitales ignoraron las pautas oficiales para separar a los pacientes con COVID de aquellos sin el coronavirus, en algunos lugares alimentando su propagación y dejando al personal sin preparación e infectado o, en algunos casos, muerto.
En julio, una encuesta de National Nurses United de más de 21,000 enfermeras encontró que el 32% trabaja en un centro que no tiene una unidad COVID dedicada. En ese momento, el coronavirus había llegado a todos los condados de EE. UU. Menos a 17, según muestran los datos recopilados por la Universidad Johns Hopkins.

Los miembros de la Asociación de Enfermeras de California se habían quejado a Cal / OSHA sobre la propagación de pacientes con COVID por todo el Centro Médico Alta Bates Summit y dicen que la práctica fue un factor en la enfermedad y muerte de Janine Paiste-Ponder. (Enfermeras Nacionales Unidas)
KHN descubrió que las víctimas de COVID se han mezclado con pacientes no infectados en instalaciones de atención médica en estados como California, Florida, Nueva Jersey, Iowa, Ohio, Maryland y Nueva York.
Un brote de COVID-19 estaba en pleno apogeo en el Hogar de Veteranos de Nueva Jersey en Paramus a fines de abril cuando los inspectores de salud observaron a residentes con demencia mezclados en una sala de día: pacientes COVID positivos y otros que esperaban los resultados de las pruebas. En ese momento, el centro ya había reportado infecciones por COVID entre 119 residentes y 46 muertes relacionadas con el virus, según un informe de inspección de Medicare.
El subdirector de enfermería en un asilo de ancianos de Iowa insistió el 28 de abril en que "no tenían ningún COVID en el edificio" y anuló las órdenes de un médico comunitario de aislar a varios pacientes con fiebre y niveles de oxígeno en descenso, según muestra un informe de inspección.
A mediados de mayo, el registro de COVID de la instalación mostraba 61 pacientes con el virus y nueve muertos.
Los funcionarios federales de seguridad laboral han cerrado al menos 30 quejas sobre la mezcla de pacientes en hospitales de todo el país sin emitir una citación. Incluyen una afirmación de que un hospital de Michigan mantuvo a los pacientes que dieron negativo al virus en la unidad COVID en mayo. Un hospital del norte del estado de Nueva York también tenía pacientes con COVID en la misma unidad que los que no tenían infección, según una denuncia cerrada a la Administración Federal de Salud y Seguridad Ocupacional.
Registro de correo electrónico
Suscríbase a la sesión informativa matutina gratuita de KHN.
Los funcionarios federales de salud y servicios humanos han pedido a los hospitales que les digan todos los días si tienen un paciente que ingresó sin COVID-19 pero que tuvo un caso aparente o confirmado del coronavirus 14 días después. Los hospitales presentaron 48.000 informes desde el 21 de junio hasta el 28 de agosto, aunque el número refleja un recuento doble o adicional de pacientes individuales.
Los pacientes de COVID se han mezclado con otros por una variedad de razones. Algunos hospitales informan que tienen pruebas limitadas, por lo que los pacientes portadores del virus son identificados solo después de que ya han expuesto a otros. En otros casos, obtuvieron resultados falsos negativos en las pruebas o sus instalaciones no cumplieron con las pautas federales, que no tienen fuerza de ley.
Y aunque los funcionarios federales de Medicare han inspeccionado casi todos los asilos de ancianos de EE. UU. En los últimos meses y los estados han impuesto multas de vez en cuando y han cortado nuevas admisiones por fallas de aislamiento, los hospitales han recibido menos escrutinio.
La escena dentro de Sutter
En Alta Bates en Oakland, parte de la red de Sutter Health, el personal del hospital dejó en claro en quejas oficiales a Cal / OSHA que querían que los administradores siguieran la ley única del estado sobre enfermedades transmitidas por aerosoles. Desde el principio, algunos empleados querían todas las protecciones requeridas por el estado para un virus que se ha demostrado cada vez más que se transmite por pequeñas partículas que flotan en el aire.
Las regulaciones exigen que los pacientes con un virus como COVID-19 sean trasladados a una unidad especializada dentro de las cinco horas posteriores a la identificación, oa una instalación especializada. Las reglas dicen que esos pacientes deben estar en una habitación con un filtro HEPA o con presión de aire negativa, lo que significa que el aire circula por una ventana o un extractor de aire en lugar de desplazarse hacia el pasillo.
Inicialmente, en marzo, el hospital equipó una unidad COVID de 40 camas, según Hill. Pero cuando una oleada de pacientes no se materializó, esa unidad se redujo a 12 camas.
Desde entonces, se ha admitido un flujo constante de pacientes con virus, dijo, muchos de los cuales dieron positivo solo unos días después de la admisión, y después de haber estado en las habitaciones normales de las instalaciones.
Desde el 10 de marzo hasta el 30 de julio, el sindicato de Hill y otros presentaron ocho quejas a Cal / OSHA, incluidas alegaciones de que el hospital no siguió las reglas de aislamiento para los pacientes de COVID, algunos en el piso del cáncer.
Hasta ahora, los reguladores han hecho poco. El gobernador Gavin Newsom había ordenado a los funcionarios de seguridad en el lugar de trabajo que se "centraran en … apoyar el cumplimiento " en lugar de hacer cumplir la ley, excepto en las "infracciones más graves".
Los funcionarios estatales respondieron a las quejas comunicándose por correo y por teléfono para "garantizar que se hayan implementado las medidas adecuadas de prevención de virus", según Frank Polizzi, vocero de Cal / OSHA.
Una tercera investigación relacionada con los trabajadores del transporte que no usaban respiradores N95 mientras trasladaban pacientes con COVID positivo o posible coronavirus en una instalación de Sutter cerca del hospital resultó en una multa de $ 6,750, según muestran los registros de Cal / OSHA.
La serie de quejas también dice que el hospital no le dio al personal el equipo de protección personal (PPE) necesario según la ley estatal, un respirador N95 o algo más protector, para cuidar a los pacientes con virus.

La enfermera Janine Paiste-Ponder murió el 17 de julio de COVID-19. Sus colegas realizaron una vigilia por ella el 21 de julio (National Nurses United)
En cambio, dijo Hill, el personal en los pisos con pacientes con COVID recibió máscaras quirúrgicas de menor calidad, una preocupación que se refleja en las quejas presentadas ante Cal / OSHA.
Hill cree que Paiste-Ponder y otra enfermera en su piso contrajeron el virus de pacientes con COVID que no permanecieron en sus habitaciones.
"Es triste, porque realmente no tenía que suceder", dijo Hill.
Polizzi dijo que las investigaciones sobre la muerte del 17 de julio y otra hospitalización del personal están en curso.
Un portavoz de Sutter Health dijo que el hospital toma las denuncias, incluidas las quejas de Cal / OSHA, en serio y que su máxima prioridad es mantener seguros a los pacientes y al personal.
La declaración también dijo que la "cohorte", o la práctica de agrupar a los pacientes con virus, es una herramienta que "debe considerarse en un contexto más amplio, que incluye la agudeza del paciente, el censo hospitalario y otros factores ambientales".
Preocupaciones en otros hospitales
Las pautas de los CDC no son estrictas en cuanto al tema de mantener separados a los pacientes de COVID, y señalan que "las instalaciones podrían considerar la designación de unidades completas dentro de la instalación, con [personal] dedicado", para atender a los pacientes de COVID.
Ese enfoque tuvo éxito en el Centro Médico de la Universidad de Nebraska en Omaha. Un estudio reciente informó una contaminación viral "extensa" alrededor de los pacientes con COVID allí, pero señaló que con las técnicas de control de infecciones "estándar" implementadas, el personal que atendía a los pacientes con COVID no contraía el virus.
El hospital instaló una unidad de aislamiento con aire bombeado fuera de los pasillos, acceso restringido a la unidad y personal capacitado para usar protocolos bien desarrollados y respiradores N95, como mínimo. Sin embargo, lo que funcionó en Nebraska está lejos de ser estándar en otros lugares.
Cynthia Butler, enfermera y miembro de National Nurses United en Fawcett Memorial Hospital en Port Charlotte, en la costa oeste de Florida, dijo que en realidad se sentía más segura trabajando en la unidad COVID, donde sabía con lo que estaba lidiando y tenía el PPE completo, que en un piso medico general.
Ella cree que contrajo el virus de un paciente que tenía COVID-19 pero estaba alojado en un piso general en mayo. Una situación similar ocurrió en julio, cuando otra paciente tuvo un caso inesperado de COVID, y Butler dijo que ella misma obtuvo otra prueba positiva.
Dijo que ambos pacientes no cumplían con los criterios del hospital para evaluar a los pacientes admitidos, y los lapsos la dejan nerviosa, preocupaciones que transmitió a un inspector de OSHA que se acercó a ella sobre una queja que presentó su sindicato sobre la instalación.
“Cada vez que voy al trabajo es como jugar a la ruleta rusa”, dijo Butler.
Un portavoz de HCA Healthcare, propietario del hospital, dijo que examina a los pacientes que vienen de cuidados a largo plazo, los que van a cirugía y los que tienen síntomas del virus. Dijo que el personal tiene acceso a EPP y practica un saneamiento vigilante, enmascaramiento universal y distanciamiento social.
Sin embargo, esto último no es una opción para Butler, quien dijo que limpia, alimenta y pone intravenosas a los pacientes y ofrece tranquilidad cuando están aislados de la familia.
“Les estoy dando el único consuelo o palabra amable que pueden recibir”, dijo Butler, quien desde entonces ha tomado una licencia sin goce de sueldo por motivos de seguridad. "Estoy allí haciendo eso y no estoy protegido".
Dada la investigación que muestra que hasta el 45% de los pacientes con COVID son asintomáticos, el Centro Médico UCSF está evaluando a todos los que ingresan, dijo el Dr. Robert Harrison, profesor de la Facultad de Medicina de la Universidad de California-San Francisco que asesora sobre salud ocupacional en el hospital.
Se hace por la seguridad del personal y para reducir la propagación dentro del hospital, dijo. Aquellos que dan positivo en la prueba se separan en una unidad solo COVID.
Y el personal que pasó más de 15 minutos a 6 pies de un paciente con COVID aún no identificado con una máscara quirúrgica menos protectora suele ser enviado a casa durante dos semanas, dijo.
Sin embargo, fuera de la medicina académica, el personal de primera línea ha recurrido a los líderes sindicales para impulsar tales protecciones.
En el sur de California, los líderes del Sindicato Nacional de Trabajadores de la Salud presentaron una queja oficial ante los inspectores de hospitales estatales sobre los riesgos que plantean los pacientes con COVID entremezclados en el Hospital Regional Fountain Valley en el condado de Orange, parte de Tenet Health con fines de lucro. Allí, según la denuncia, los pacientes no eran sometidos a pruebas de rutina para detectar COVID-19 al momento de la admisión.
Un asistente de enfermería pasó dos turnos sucesivos de 12 horas cuidando a un paciente en un piso médico general que requería monitoreo. Al concluir el segundo turno, le dijeron que se acababa de encontrar que el paciente era COVID positivo.
El trabajador solo había usado una mascarilla quirúrgica, no un respirador N95 ni ninguna forma de protección para los ojos, según la queja ante el Departamento de Salud Pública de California. A la asistente de enfermería no se le ofreció una prueba de COVID ni se la puso en cuarentena antes de sus próximos dos turnos, según la denuncia.
El departamento de salud pública dijo que no podía comentar sobre una inspección pendiente.
Barbara Lewis, directora de la división de hospitales del sur de California con el sindicato, dijo que los pacientes de COVID estaban en el mismo piso que los pacientes con cáncer y los pacientes posquirúrgicos que caminaban por los pasillos para acelerar su recuperación.
Ella dijo que los gerentes tomaron medidas para separar a los pacientes solo después de que el sindicato realizó una protesta, habló con los medios locales y se quejó con los funcionarios de salud estatales.
La portavoz del hospital, Jessica Chen, dijo que el hospital "implementó rápidamente" los cambios dirigidos por las autoridades de salud estatales y coloca a algunos pacientes con COVID en la misma unidad de enfermería que los pacientes sin COVID durante las sobrecargas. Dijo que se colocan en habitaciones individuales con puertas cerradas. Las pruebas de COVID se administran por orden del médico, agregó, y los empleados pueden acceder a ellas en otros lugares de la comunidad.
Es en contraste, dijo Lewis, con ejemplos de alto perfil de las precauciones que se podrían tomar.
"Ahora estamos viendo lo que está sucediendo con el béisbol y el baloncesto: se prueban todos los días y se tratan con un alto nivel de precaución", dijo Lewis. "Sin embargo, tenemos miles y miles de trabajadores de la salud que van a trabajar en un entorno muy aterrador".
Los hogares de ancianos enfrentan sanciones
Más del 40% de las personas que murieron de COVID-19 vivían en hogares de ancianos o centros de vida asistida, encontraron los investigadores .
La mezcla de pacientes ha sido una preocupación dispersa en los hogares de ancianos, que los funcionarios de Medicare descubrieron cuando revisaron las prácticas de control de infecciones en más de 15,000 instalaciones.
Los informes de noticias han resaltado el problema en un hogar de ancianos de Ohio y en un hogar de Maryland donde el estado impuso una multa de $ 70,000 por no mantener a los pacientes infectados alejados de aquellos que no estaban enfermos, todavía.
Otro que enfrentaba sanciones fue el Fair Havens Center, un asilo de ancianos de Miami Springs, Florida, donde los inspectores descubrieron que 11 compañeros de habitación de pacientes que dieron positivo por COVID-19 fueron colocados en habitaciones con otros residentes, lo que los pone en mayor riesgo.
Los reguladores de Florida cortaron las admisiones al hogar y las autoridades de Medicare impusieron una multa monetaria civil de $ 235,000, según muestran los registros.
El vicepresidente de operaciones en la instalación les dijo a los inspectores que aislar a los pacientes expuestos significaría aislar toda la instalación: todos habían estado expuestos a los 32 miembros del personal que dieron positivo por el virus, dice el informe.
Fair Havens Center no respondió a una solicitud de comentarios.
En Iowa, los funcionarios de Medicare declararon un estado de "peligro inmediato" en el Centro de Atención y Rehabilitación de Pearl Valley en Muscatine. Allí, descubrieron que los empleados negaban un brote entre ellos, y un director de enfermería anulaba las órdenes de un médico comunitario de aislar o enviar a los residentes a la sala de emergencias. En cambio, los funcionarios encontraron, a fines de abril, que el subdirector de enfermería mantuvo a los pacientes de COVID en las instalaciones, citando una orden general de su director médico para evitar enviar a los pacientes a la sala de emergencias "si puede evitarlo".
Mientras tanto, el personal del centro documentó que varios pacientes tenían fiebre y niveles de oxígeno en descenso, muestra el informe de inspección de Medicare. En dos semanas, la instalación descubrió que había un brote, con 61 residentes infectados y nueve muertos, según el informe.
Los funcionarios de Medicare están investigando el Hogar Conmemorativo de Veteranos de Menlo Park en Nueva Jersey, dijo el senador estatal Joseph Vitale durante una audiencia legislativa reciente. El presidente del consejo de residentes, Glenn Osborne, testificó durante la audiencia que los residentes de la casa fueron devueltos a las mismas habitaciones compartidas después de las hospitalizaciones.
Osborne, un infante de marina dado de baja honorablemente, dijo que vio morir a más residentes de la casa que otros miembros del servicio durante su servicio militar. Los hogares de veteranos de Menlo Park y Paramus, donde los inspectores vieron a pacientes con demencia con y sin el virus mezclados en una sala de día, informaron más de 180 casos de COVID entre los residentes, 90 entre el personal y al menos 60 muertes.
Un portavoz de las casas dijo que no podía comentar debido a un litigio pendiente.
"Estas muertes no deberían haber ocurrido", dijo Osborne. "Muchas de estas muertes fueron absolutamente evitables, en mi humilde opinión".